診療科の特色
2006年1月に、世界で初めて電子カルテ上で顕微鏡を使わずに病理標本観察(WSI、バーチャルスライド画像)ができるシステムを開発・導入しました。以来、15年間の全症例はデジタル化され、いつでも観察・閲覧することが可能です。貴重症例・教育症例がアーカイブされており、若手病理医、研修医、医学生などが自主的に勉強できます。
コロナ禍において、医療分野でのAI・IoTの導入・活用事例が格段に増えています。当科は2017年度から、日本病理学会の病理診断支援AI開発に関わるAMED課題研究事業に継続的に参画し、また、類似画像検索などAIを活用した病理診断支援ツールの開発研究でも成果をあげてきました。アフターコロナに向け、病理診断業務のデジタル化を進めています。
実績
日本病理学会研修認定施設、日本臨床細胞学会認定施設・教育研修認定施設、病理診断管理加算Ⅰ
常勤病理専門医1名、非常勤病理専門医2名
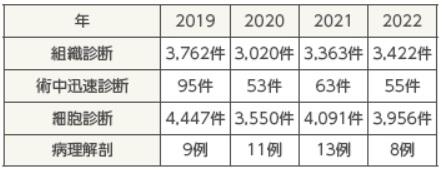
2022年の診療実績
組織診断 計3,422件
内訳 手術材料1,095件、生検材料2,327件(うち内視鏡1,661件)、免疫染色算定379件
術中迅速組織診断55件
細胞診断3,956件
病理解剖8例(院内剖検率2%)
2022年度の学術実績
論文:その他1件
学会発表等:講演1件
対応疾患
- 生検材料
- EBM(証拠に基づく医療)の基礎となる病理学的な質的確定診断を行います。手術など治療方針の決定の根拠となります。最近では、分子標的治療のコンパニオン診断やセルブロック法を用いた腫瘍診断、病理組織検体による遺伝子関連検査が増えてきています。
- 手術材料
- 手術で摘出された病変・がんの質的診断を行います。病名確定や病期診断、残存の有無など詳細に検索し、術後治療方針や予後推定を助けます。
- 術中迅速診断
- がんの確定、手術断端評価、センチネルリンパ節転移など、高度で安全な手術を支援します。患者さんに優しい縮小手術に必須です。
- 細胞診断
- 婦人科がん、呼吸器がん、泌尿器がん、甲状腺がんなどの診断に用います。健診部門でも欠かせません。
特徴的な検査・主な手術
- 免疫染色、遺伝子・ゲノム検査
- 免疫染色は腫瘍診断にとって重要かつ必要な手法です。治療と直結する組織型診断や原発巣推定などに用いられます。とくに分子標的薬の適応判定に必須であり、HER2、EGFR、PD-L1、固形癌のMSIなど、コンパニオン診断として保険収載されています。また、がんゲノムプロファイリング検査も行われるようになり、将来的に遺伝子診断を含めた統合的な病理診断部門を目指しています。
- 電顕検査・蛍光抗体法
- 電顕検査と蛍光抗体法は腎生検で必須です。蛍光抗体法は皮膚病理でもよく行われます。電顕検査は現在外注としましたが、心筋生検でも行われます。
- 病理解剖
- 亡くなられた患者さんの病態評価、治療の適否や効果判定、死因の究明を行い、臨床上の問題点を解明します。CPCを開催し、今後の診療に役立てます。ご遺体は医師に真実を伝えてくれるかけがえのない教科書です。
医師紹介

濱島 丈 (はましま たける)
病理診断科部長
臨床検査科医長
医学博士
- 医学部卒業年
- H17年
- 専門領域
- 病理診断学一般
- 資格
- 病理専門医 (日本専門医機構)
細胞診専門医 (日本臨床細胞学会)
分子病理専門医 (日本病理学会) - 学会
- 日本病理学会
日本臨床細胞学会
- モットー
- 真摯に向き合い、精一杯診断します。